腎泌尿器外科学
泌尿器科は、腎臓、尿管、膀胱などの尿路、精巣や前立腺などの男性生殖器、そして副腎などの疾患を、主に手術で治療する、外科系の臨床部門です。泌尿器科では古くから内視鏡手術が開発され、現在では、全手術の約半数は尿路内視鏡手術で行われています。1990年以降は腹腔鏡手術も開発され、泌尿器科は、外科系の臨床科の中でも低侵襲治療を最も推進してきた科といえるでしょう。
私たち関西医科大学腎泌尿器外科は、我が国で最も早く腹腔鏡手術を始めた泌尿器科の一つで、泌尿器腹腔鏡技術認定医を10名擁し、附属病院、総合医療センターともに、現在ではほとんどの手術を腹腔鏡で行っています。また、附属病院にはダ・ビンチSiを導入し、ロボット補助下前立腺全摘術を年間100例以上実施するとともに腎部分切除術も行っています。2022年9月からは総合医療センターにおいてロボット手術を開始しました。研究でも、泌尿器腹腔鏡手術の開発とその有用性の検証、腹腔鏡手術、ロボット手術、尿路内視鏡手術の技術評価、ナビゲーションやシミュレーションの開発などに精力的に取り組んでいます。
腎泌尿器外科では、癌や結石のほかに、男性不妊症、男性更年期障害、性機能障害(ED)、性適合障害など、男性科学というべき領域、副腎腫瘍、腹圧性尿失禁や性器脱などの女性泌尿器疾患も診断、治療しています。尿路性器癌に関する無作為化試験を含む様々な臨床研究、副腎腫瘍についての基礎的臨床的研究、男性科学についての基礎的、臨床的研究を行っています。
さらに、腎移植も積極的に実施しており、病院の腎センターで腎臓内科や健康科学センター、看護部などと連携し、質の高い診療と、サルコペニアをはじめとする先端的臨床研究を行っています。
私たち関西医科大学腎泌尿器外科は、泌尿器内視鏡手術の基礎研究を中心として、さまざまな臨床研究を行うとともに、若手泌尿器科研究者の育成にも全力を挙げています。
より低侵襲な質の高い医療を目指して
腎泌尿器外科は、副腎、腎、尿路、生殖器に関する様々な疾患を対象とし、病態の解明を行いながら、最新の医療を 提供しています.サブスペシャリティーは、腫瘍、感染症、排尿、結石、男性学(性機能、不妊など)、移植、小児泌尿器など多岐にわたり、これらの各分野に専門医師を配し、研究、教育、診療を高いレベルで実践しています。
講座の大きなテーマは安全で質の高い低侵襲外科治療の開発であり、手術の科学的な解析に取り組んでいます。
また、腎移植患者をモデルとしてサルコペニアを研究しています.この研究は、高齢者に対する安全な医療の実践に関する研究にも直結し、“フレイル”の回避の端緒が見つかるのではないかと期待しています。
医化学講座との共同研究としては、泌尿器関連がん細胞特異的抗体の作成と光免疫治療への応用、iPS・幹細胞再生医学講座との共同研究として、遺伝性褐色細胞腫パラガングリオーマ症候群の疾患iPS細胞樹立とその病態解明に関する研究をしています.病態検査学講座(病理診断)との共同研究としては、腎がんの薬物治療効果と腫瘍進展メカニズムに関する病理学・分子生物学的検討、尿路上皮がんの molecular subtype と治療戦略の構築、転移性、筋層浸潤性膀胱癌の癌微小環境に着目した薬物治療の効果予測マーカーの検索などの研究を開始しています。
現在の研究テーマ
腎細胞がんの術後再発の早期発見と個別化医療を目指したスコアリングシステムの開発
限局性腎細胞がんの根治的治療は、外科的切除術ですが、約30%で再発するとされています。術後再発を正確に予測することは、その後の全身治療の早期介入につながり、非常に重要です。
当院では、腎細胞がんに対する手術を数多く施行しており、それらの検体を用いて、術後再発を予測するスコアリングシステムの構築を試みました。これまで報告のある病理学的な因子に加え、近年着目されているPBRM1遺伝子変異の有無も評価に組み込みました。この遺伝子変異を有すると、腎細胞がんが発生しやすいとされており、また免疫チェックポイント阻害剤の治療に反応しやすいと考えられています。今回は、実臨床でも使用できることを想定し、この遺伝子変異をタンパク発現の有無で判定する免疫組織化学検査で評価しました。
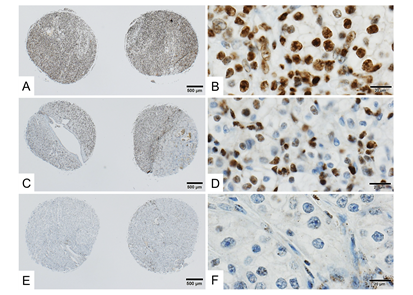
腫瘍細胞の核におけるPBRM1の発現が消失している場合をPBRM1陰性(変異あり)と評価しました(図EとF)。
複数の病理学的因子を含んで多変量解析を施行した結果、病理学的ステージT3またはT4 (HR: 3.64, P<0.001)、肉腫様または横紋筋様変化の存在(HR: 3.29, P=0.005)、壊死の存在 (HR: 3.60, P<0.001)、およびPBRM1発現の欠損 (HR: 3.39, P=0.001)の4因子が独立した再発予測因子でした。これらの因子を用いて、スコアリングシステムを構築し、0因子を低リスクグループ、1因子を中間リスクグループ、2-3因子を高リスクグループ、4因子を最高リスクグループとしたところ、きれいに層別化されました。
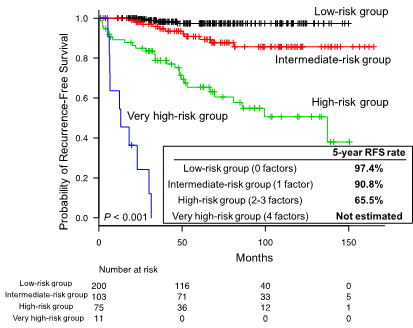
この研究テーマである’Scoring System incorporating PBRM1 to predict recurrence after Nephrectomy’の意味も込めてSSPNスコアと名付けて報告しております(H Ohsugi et al, Ann Surg Oncol. 2021)。SSPNスコアは、腎細胞がんの術後再発をより正確に評価でき、術後フォローアップの評価に有用であると考えられます。現在、腎細胞がんの術後再発を予防するための免疫チェックポイント阻害剤の有用性を検討する臨床試験が行われています。SSPNスコアには免疫チェックポイント阻害剤の治療効果を予測するPBRM1遺伝子の有無も因子を含んでおり、臨床試験の結果次第では、治療選別に有用な可能性もあります。
腎移植レシピエントにおけるサルコペニア ~腎臓リハビリテーションの有効性~
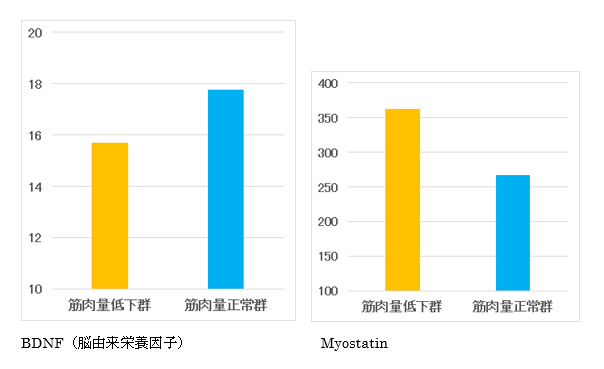
近年、筋肉は内分泌機能を有することがわかっており、当教室では骨格筋より分泌されるサイトカインであるマイオカインの研究も行っています。筋肉量の低い腎移植レシピエントでは、運動による刺激で分泌されるBDNF(脳由来栄養因子)が低く、逆に抑制性に働くMyostatinが有意に高いことを報告しています[Koito et al.2021 Transplant Proc]。今後、腎臓リハビリテーションのよってこれらのマイオカインの動態についても研究を継続していきます。
上部尿路腫瘍の尿路内視鏡治療成績向上を目指して
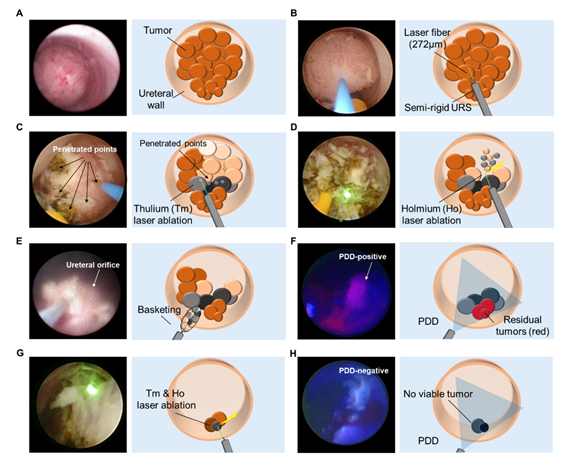
部尿路腫瘍(尿管癌・腎盂癌)は腎尿管全摘除術が世界の標準治療ですが、両側に腫瘍が併発する症例や単腎または高度腎機能低下症例では透析を回避するため腎温存療法を希望する患者さんも多くいます。また、近年では早期の上部尿路腫瘍(低悪性度, 2cm以下, 単発など)に対してはヨーロッパ泌尿器科学会を中心として、尿路内視鏡手術が推奨されつつあります。しかし、本治療法は、術後再発率が2年間で50%以上と効果不十分であったことから、これまで本邦では普及しませんでした。これは、尿路内視鏡手術の手技が確立されていないこと、内視鏡操作の難易度が高いこと、また以下のような術前・術中コントロールが難しいことがその理由として挙げられます:1)適切な患者選択、2)腫瘍細胞播種予防のための腎盂内圧低減、3)良好な手術視野の確保、4)腫瘍マージン、残存腫瘍の見極め。
我々はこれらの問題点を克服するため、まず、in vitro・ex vivo腎モデルを開発し、それを用いて腎盂内圧を安全域に保ちながら、良好な潅流を得ることができる適切な術前準備や手術セッティングを検討しました(Yoshida et al. Int J Urol. 2018, J Endourol. 2018)。また腫瘍切除を効率的に行うためのレーザー種類選択および切除方法を実際の症例を通じて見出しました (Yoshida et al. Int J Urol. 2018)。さらに、白色光では判断が難しい残存腫瘍や微小病変を検出するため、5-アミノレブリン酸を用いた光線力学診断を併用することでより腫瘍の診断精度が向上することを確認しました(Yoshida et al. J Endourol. 2020)。
これらの研究結果を全て総合し、我々は光線力学診断ガイド下でThulium laserとHolmium laser を併用する腫瘍焼灼術法、Photodynamic diagnosis-guided dual laser ablation (PDD-DLA)を確立し、良好な治療成績を後ろ向き検討で得ることができました(Yoshida et al. Eur Urol Open Sci 2021)。現在、第二相試験を遂行し、その安全かつ治療効果を前向きに検証中です。
研究業績
![[KMU BRAND]関西医科大学 関連施設](/common/img/logo_brand.png)